De acuerdo con el Ministerio de Salud y Protección Social, en Colombia anualmente hay un déficit de al menos 11 billones de pesos en el sector salud, y si bien ello ha venido generándose periódicamente, aún no tenemos cómo sanearlo. Conforme con estudios tentativos que maneja el ministerio, mientras en Colombia circulan recursos cercanos a los 44 billones de pesos por año en el sistema de salud, provenientes de los ingresos del régimen contributivo, es decir, los aportes que usted paga con su salario o ingreso mensual; aportes por parte de aseguradoras y régimen subsidiado que se mantiene a partir de la UPC; el gasto anual en salud en Colombia es de 55 billones de pesos y por tanto, nos lleva a tener un sistema de salud inviable.
Con la entrada en vigencia de la Constitución de 1991, Colombia se constituyó como un Estado social de derecho, adoptando con ello un modelo de salud netamente asistencialista, es decir, financiado en gran parte por instituciones estatales; y por mandato del artículo 48, se reguló a través de la ley 100 de 1993 el Sistema de Seguridad Social Integral, integrado por pensiones, salud, riesgos profesionales; cuya dirección, coordinación y control está a cargo del Estado. A partir de esta, se buscó también la implementación de una cobertura universal y el poder garantizar el cubrimiento de las contingencias económicas y de salud de los colombianos, y la prestación de servicios sociales complementarios.
Adicional al marco normativo, anualmente a través de resoluciones emitidas por el Ministerio de Salud y Protección Social a finales del mes de diciembre, se ha venido emitiendo la regulación correspondiente al Plan de Beneficios en Salud (PBS), antes Plan Obligatorio de Salud (POS); y se crearon instituciones como la administradora de Recursos del Sistema General de Seguridad Social en Salud (ADRES) antes Fondo de Solidaridad y Garantía (FOSYGA) adscritas a dicho ministerio. Todo ello, como intento –infructuoso-, de dar orden y directrices claras en materia de salud; y procurar por la sostenibilidad y liquidez financiera del sistema.
Actualmente, se encuentra vigente la resolución 5857 de 2018, que, junto con sus tres anexos relativos a medicamentos, procedimientos y laboratorios clínicos; regula integralmente el Plan de Beneficios en Salud con cargo a la UPC, es decir, los medicamentos, procedimientos, consultas y demás servicios en salud que deberán garantizar las Empresas Promotoras de Salud (EPS) o quienes hagan sus veces, a los afiliados al Sistema General de Seguridad Social en Salud (SGSSS) en el territorio nacional. No obstante dicha limitación expresamente contenida en la mencionada resolución, en Colombia hoy contamos con un panorama devastador que desborda la capacidad estatal.
De acuerdo con la información publicada por parte de Superintendencia de Salud en el informe de auditoría de cumplimiento, vigencia 2017, relativa al patrimonio de las EPS en régimen contributivo y subsidiado, se evidencia un claro deterioro de la solvencia de estas entidades y por ende, un riesgo en la sostenibilidad del sistema mismo. Con el decreto 2702 de 2014, se estableció como capital mínimo para las EPS que se constituyeran a partir de dicho decreto, la suma de $8.788.000.000 para el año 2014; y la exigencia de un capital mínimo para las EPS anteriores, por cada régimen de afiliación manejado, es decir, subsidiado, contributivo o ambos; de $965.000.000.
Sin embargo, estas recapitalizaciones en pocos supuestos lograron alcanzarse, contando con las siguientes cifras:
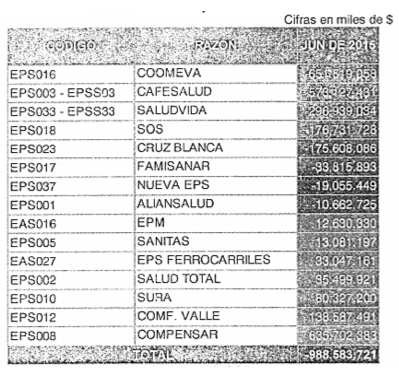
Régimen contributivo: calculo discriminado del Exceso/Defecto de Capital Mínimo para el mes de junio de 2015.
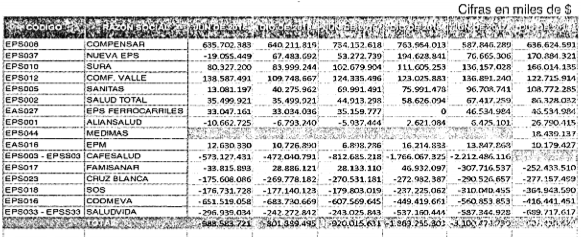
Régimen contributivo: Evolución del Exceso/Defecto del Capital Mínimo individualmente considerado para junio de 2017.
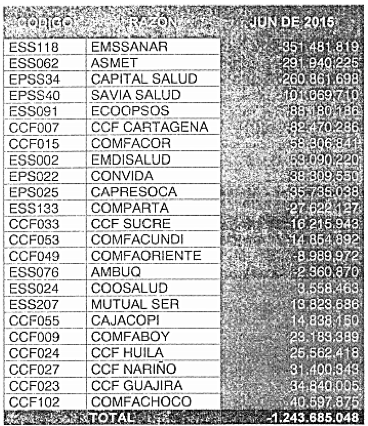
Régimen subsidiado: calculo discriminado del Exceso/Defecto de Capital Mínimo para el mes de junio de 2015.
Régimen subsidiado: Evolución del Exceso/Defecto del Capital Mínimo individualmente considerado para junio de 2017.
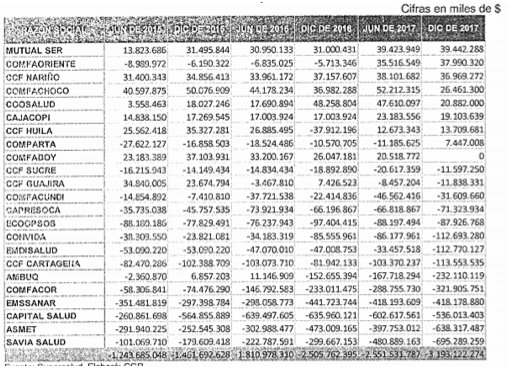
Es claro que si bien la mayoría de EPS aunaron esfuerzos para dar cumplimiento a la capitalización y llegar al menos al CM, la finalidad del decreto no se logró a cabalidad puesto que estas mejoras fueron absorbidas por otras entidades en las que el defecto de capital mínimo incluso se amplió más para la fecha de corte en 2017. Sin embargo, al revisar las ganancias percibidas dentro de los años 2015 y 2016; estas se encuentran dentro del promedio establecido de ganancias en salud, por lo que, es apenas entendible que la meta de recapitalización y repotenciación de las entidades promotoras, no se lograra como tal, e incluso que, además de no lograrse, fueren solo las aseguradoras del SGSSS quienes reflejaran pérdidas para estos periodos.
Es por ello que, basado en las anteriores cifras, puede afirmarse la insostenibilidad del sistema colombiano asistencialista
Ingreso aseguradoras sector salud 2016:
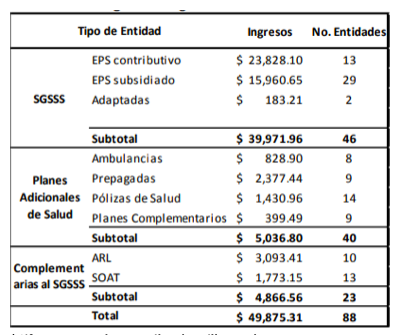
Fuente:Supersalud(https://docs.supersalud.gov.co/PortalWeb/metodologias/Informes%20de%20Estudios%20Sectoriales/Resultados%20del%20sector%20%202016.pdf)
Perdidas aseguradoras sector salud 2016:
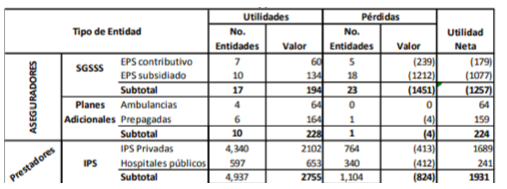
Fuente:Supersalud(https://docs.supersalud.gov.co/PortalWeb/metodologias/Informes%20de%20Estudios%20Sectoriales/Resultados%20del%20sector%20%202016.pdf)
Contrario a la historicidad arrastrada por las entidades propias del sistema de seguridad social; las entidades que ofrecen planes adicionales en salud mostraron ganancias muy superiores a las pérdidas generadas por lo que, es fácil concluir un mal planteamiento e inviabilidad del sistema de salud asistencialista en Colombia, tanto así que, según los datos suministrados por la Superintendencia de Salud en el informe mencionado, de las 23 entidades que generan pérdidas, el 83% de ellas corresponde al régimen subsidiado mientras que, el 17% restante se le atribuye al régimen contributivo. Y que, entre las ganancias y pérdidas de unas y otras entidades se evidencian diferencias abruptas atribuibles en parte al manejo dado.
Ante este panorama tan devastador, se hace necesario para Colombia repensar su sistema de salud estableciendo parámetros claros para la repotencialización del mismo y la capitalización de este, sin dejar de vista las modificaciones estructurales que requiere el sistema que permitan propender por su sostenibilidad a largo plazo; pensándose un sistema no solo desde la cobertura universal sino también desde la calidad y financiamiento, y señalando límites claros a la atención en salud para evitar el reconocimiento desproporcionado de servicios a unos pocos bajo el argumento de protección ilimitada a sus derechos fundamentales.
Fuentes:
Informe auditoría de cumplimiento – Superintendencia Nacional de Salud, vigencia 2017: https://docs.supersalud.gov.co/PortalWeb/ControlInterno/Informes%20Entes%20de%20Control/AUDITORIA%20DE%20CUMPLIMIENTO%20SNS%20SOBRE%20VIGENCIA%202017.pdf
Informe resultados financieros del sector salud, Superintendencia Nacional de Salud, julio 2017:https://docs.supersalud.gov.co/PortalWeb/metodologias/Informes%20de%20Estudios%20Sectoriales/Resultados%20del%20sector%20%202016.pdf